I.M. van Disseldorp, C.J.M. Koomen, P.B.G. ten Ham In april 2011 ontving de GGD (Gemeentelijke Gezondheidsdienst) Hollands Midden een melding van malaria, een groep C-meldingsplichtige infectieziekte volgens de Wet publieke gezondheid. De patiënt was een 59-jarige Nederlandse vrouw die nog nooit buiten Nederland was geweest. De mogelijke bron was transfusiebloed van een donor die enige jaren in de tropen was geweest.
Malariacyclus
Een geïnfecteerde Anopheles-mug injecteert tijdens zijn bloedmaal enkele sporozoïeten in de gastheer. De sporozoïeten verplaatsen zich via de bloedbaan naar de lever, waar zij zich kunnen ontwikkelen tot weefselschizonten. Na verloop van tijd barsten de levercellen open en komen merozoïeten in grote getalen vrij in de bloedbaan en dringen zij onmiddellijk de erythrocyten binnen. In een tijdsbestek van 24 tot 36 uur zal de merozoïet zich ontwikkelen tot trofozoïet en vervolgens tot bloedschizont. Vanuit dit stadium zullen zich nieuwe merozoïeten ontwikkelen. Uiteindelijk barst de erythrocyt open en komen 5-35 merozoïeten vrij, die nieuwe erythrocyten binnendringen. Een aantal merozoïeten zal een begin maken van de seksuele cyclus. Er worden mannelijke microgametocyten en vrouwelijke macrogametocyten gevormd. Indien de gastheer opnieuw gestoken wordt door een Anopheles-mug, worden deze microgametocyten en macrogametocyten door de mug opgezogen. In de mug ontstaan hieruit microgameten en macrogameten die samensmelten tot zygoten. In de muggenmaag groeien deze zygoten uit tot oöcysten, waarin vele sporozoïeten ontstaan. Zij migreren naar de speekselklier van de mug, waarmee de cyclus opnieuw kan beginnen.
Verschijnselen
Kenmerkend voor malaria zijn koortsaanvallen, waarbij verschil wordt gezien bij mensen die geen immuniteit hebben tegen malaria, mensen met semi-immuniteit en mensen die profylaxe hebben gebruikt. Bij de laatste 2 groepen kunnen klachten zeer mild of zelfs afwezig zijn. Ook aspecifieke klachten zoals hoofdpijn, myalgie, braken en diarree kunnen optreden bij een malaria-infectie. (2)
Malaria veroorzaakt door Plasmodium ovale en Plasmodium vivax wordt gekenmerkt door regelmatig terugkerende koortspieken met koude rillingen om de 48 uur (malaria tertiana). Bij infecties met Plasmodium malariae vinden de koortsaanvallen om de 72 uur plaats (malaria quartana). Malaria tropica, veroorzaakt door Plasmodium falciparum, kent een grillig koortspatroon, gevolgd door algehele malaise. De mortaliteit is afhankelijk van het tijdig vaststellen van de diagnose bij deze vorm van malaria.
Diagnostiek
Diagnostiek van malaria berust op het aantonen van de parasiet in bloed. Hierbij wordt gebruik gemaakt van dikkedruppelpreparaten en uitstrijkpreparaten met Giemsa gekleurd. Deze worden microscopisch beoordeeld. Het dikkedruppelpreparaat dient als opsporing voor de parasieten en de uitstrijk dient voor verificatie van de soort Plasmodium.(2)
Naast microscopie wordt gebruik gemaakt van amplificatie-technieken en een op ELISA (Enzyme-Linked Immunosorbent assay) (Enzyme-linked immunosorbent assay) gebaseerde detectiemethode van sporozoïetenproteïne. (3) Naast bovengenoemde technieken bestaan er verschillende vormen van sneltesten. Zij blijken in de praktijk zeer geschikt ter aanvulling van het microscopisch onderzoek. Echter, bij zeer lage parasitaemie en bij de overige (niet P. falciparum) soorten zijn deze testen minder gevoelig, hetgeen de algemene toepasbaarheid beperkt. Een negatieve sneltest dient daarom altijd microscopisch bevestigd te worden.(3)
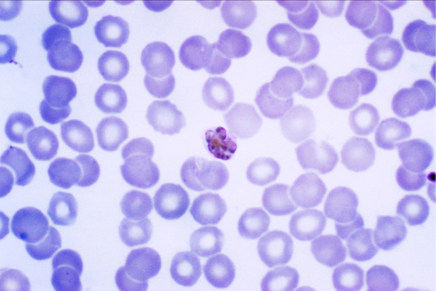
(plasmodium malariae-schizont in bloeduitstrijk (x1000) Foto: Centers for Disease Control and Prevention's Public Health Image Library #2715)
Malaria in Nederland
Malaria kwam tot eind jaren ’50 van de twintigste eeuw ook voor in Nederland, met name in de kustprovincies. Er kwamen 2 soorten Plasmodium voor, namelijk Plasmodium vivax en – in veel mindere mate – Plasmodium malariae. Deze parasieten werden overgebracht door de vector Anopheles atroparvus, een muggensoort die nu nog steeds voorkomt in Nederland. In het begin van de twintigste eeuw, toen duidelijk werd hoe malariabesmettingen tot stand kwamen, kon een begin worden gemaakt met grootscheepse bestrijding van de Anopheles-mug. Speciaal georganiseerde malariabrigades behandelden onder andere wateroppervlakken met petroleum of fijn verstoven vloeibare paraffine. Het resultaat van deze behandeling was dat de afsluitende film over het water ervoor zorgde dat de larven, die net onder het wateroppervlak leefden, geen adem konden halen en stierven.
Vlak na de Tweede Wereldoorlog werd DDT (dichloordifenyltrichloorethaan) (dichloordifenyl-trichloorethaan) in gebruik genomen, een lang werkend insecticide. Dit leidde tot een forse afname van het aantal inheemse malariagevallen. Het laatste geval werd in 1959 gerapporteerd en in 1970 kreeg Nederland het predicaat ‘malariavrij’ van de WHO (World Health Organization). (1)
Casus
In april 2011 ontving de GGD (Gemeentelijke Gezondheidsdienst) Hollands Midden een melding van malaria. Het ging om een 59 jarige Nederlandse vrouw, die, volgens de anamnese, nog nooit buiten Nederland was geweest. Begin 2011 had deze vrouw een bypassoperatie ondergaan, waarna zij een bloedtransfusie met 2 packed cells had ontvangen. In april ontwikkelde de patiënte klachten van intermitterende koorts, waarna de diagnose malaria door infectie met Plasmodium malariae werd gesteld. De diagnose werd gesteld aan de hand van dikkedruppelonderzoek en PCR (polymerase chain reaction). De patiënte werd poliklinisch behandeld voor deze infectie.
Overdracht via de bloeddonor of inheemse besmetting waren de 2 mogelijke routes van overdracht in deze casus. Hierbij was de route van besmetting via donorbloed de meest waarschijnlijke. Beide donoren werd getraceerd en alle overige bloedproducten werden uit de roulatie genomen. Er bleken geen andere personen bloed(producten) van deze donoren te hebben ontvangen.
Eén donor was nooit in de (sub) tropen geweest, de andere donor kwam uit Nederland maar was voor reizen buiten Europa geweest: in 2004 naar Tanzania, in 2006 naar Thailand en in 2007 naar Costa Rica. Daar waar nodig had de donor malariaprofylaxe gebruikt, in welke vorm werd helaas niet duidelijk. Plasmodium malariae komt voor in Zuid-Amerika, Afrika en Azië, maar is in al deze gebieden niet de meest voorkomende verwekker van malaria. Gezien de prevalentie van Plasmodium malariae in deze gebieden, was besmetting in Zuid-Amerika of Afrika het meest waarschijnlijk. (3)
Van de donor werd serologie ingezet en er werdPCR uitgevoerd op Plasmodium malariae. Beiden bleven negatief. Vervolgens werd in Nijmegen op materiaal van de donor brede apicomplex PCR uitgevoerd, die wel positief bleek. In retrospectie kon worden gezegd dat de eerder uitgevoerde PCR op Plasmodium malariae een minimale positieve uitslag liet zien. Het bij ons is niet bekend of de donor behandeld is.
Conclusie
Plasmodium malariae is het minst vaak verwekker van malaria, maar kan zich levenslang handhaven in het bloed. Het is mogelijk deze parasiet over te dragen via bloedtransfusie, zelfs wanneer primaire besmetting enkele jaren geleden is opgetreden, zoals de hier beschreven casus laat zien.
Auteurs
I.M. van Disseldorp, C.J.M. Koomen, P.B.G. ten Ham, GGD Hollands Midden, Leiden
Correspondentie:
I.M. van Disseldorp | IvanDisseldorp@ggdhm.nl
Literatuur
- Kaaden JJ van der. Geschiedenis van de inheemse malaria in Nederland, Infectieziektenbulletin, jaargang 14 nummer 10 2003 (pagina 388 - 393)
- Jonge N de, Polderman AM, Verhave JP. Diagnose van malaria, Ned Tijdschr Klin Chem 1999; 24: 34-37
- Mueller I, Zimmerman PA, Reeder JC. Plasmodium malariae and Plasmodium ovale – the ‘bashful’ malaria parasites. Trends Parasitol. 2007 Jun;23(6):278-83. Epub 2007 Apr 24
- Gool T van, Helden WCH van. Malariadiagnostiek in Nederland: kentert het tij? Ned Tijdschr Klin Chem 1999; 24: 38-42