P. Bijkerk, S.M. van der Plas, N. Brienen, A.W.M. Suijkerbuijk
Op 1 december 2008 trad de Wet
publieke gezondheid in werking. Het jaar 2009 was het eerste
volledige jaar waarin meldingsgegevens werden verzameld voor 10
nieuwe
meldingsplichtige infectieziekten. In dit artikel analyseren we de
meldingen van GGD (Gemeentelijke Gezondheidsdienst)’en in Osiris van deze ziekten die tot en met 31
december 2009 aan de meldingscriteria voldeden. Daarnaast worden
relevante internationale ontwikkelingen geschetst bij humane
infectie met een aviair influenzavirus en Westnijlvirusinfectie,
vanwege de internationale consequenties bij een melding van deze
ziekten in Nederland.
- humane infectie met aviair influenzavirus
- invasieve groep A-streptokokkeninfectie
- bof
- invasieve Invasieve Haemophilus influenzae type b(Hib)-infecties
- hantavirusinfectie
- listeriose
- clusters van infectie met Meticillineresistente Staphylococcus aureus (MRSA) opgelopen buiten het ziekenhuis
- invasieve pneumokokkenziekte bij kinderen tot en met 5 jaar
- tetanus
- Westnijlvirusinfectie
Groep B1-ziekten
Humane infectie met aviair influenzavirus
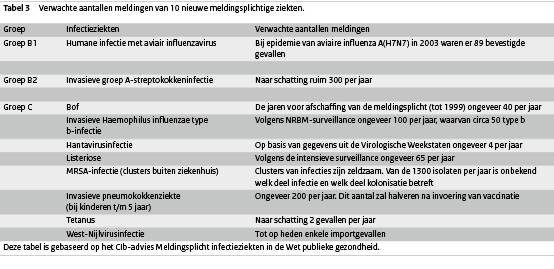
De meldingsplicht voor humane infectie met aviair influenzavirus is ingesteld om maatregelen bij dieren en mensen te kunnen nemen, zoals individuele bescherming, al dan niet gedwongen isolatie, profylaxe en vaccinatie. Zo hoopt men nieuwe ziektegevallen en recombinatie met humaan influenzavirus voorkomen. Daarnaast dienen gevallen gemeld te worden aan de WHO (World Health Organization). In 2009 werden geen humane gevallen van aviaire influenza gemeld in Nederland. Wereldwijd komen al jaren sporadisch infecties met aviair influenzavirus A(H5N1) voor. Ondanks wijdverbreide blootstelling aan geïnfecteerd pluimvee wordt humane infectie niet vaak aangetoond (http://www.who.int/csr/ disease/avian_influenza/en/index.html). Het aantal bevestigde humane infecties is vanaf 2003 tot en met 5 juli 2010 500 patiënten; hiervan zijn 296 personen overleden. In 2009 werden in totaal 73 gevallen gemeld (1 geval in Cambodja, 7 gevallen in China, 39 in Egypte, 21 in Indonesië en 5 in Vietnam), waarvan er 32 overleden. In Nederland was er in 2003 een grootschalige epidemie onder pluimvee door een ander aviair influenzavirus A(H7N7); daarbij raakten ook 89 mensen geïnfecteerd, 1 persoon overleed. (2)
Figuur 1: aantal meldingen per maand van invasieve groep
A-streptokokkeninfecties gemeld in Osiris en akkoord bevonden door
het RIVM in de periode van 1 december 2008 tot en met 31 december
2009
Groep B2-ziekten
Invasieve groep A-streptokokkeninfectie
Invasieve groep A-streptokokkeninfectie (GAS) werd meldingsplichtig om opsporing van clusters en bronnen en preventieve behandeling van contacten mogelijk te maken. Op deze manier kan verspreiding van deze verwekker worden beperkt.(3-6) Een infectie met groep A-streptokokken kan veel verschillende ziektebeelden veroorzaken. Over het algemeen is de infectie van korte duur en mild van aard, maar soms verloopt deze fulminant en levensbedreigend. In Osiris worden alleen deze invasieve ziektebeelden geregistreerd. Uit de meldingen van 2009 blijkt dat bijna de helft (45%) van de 248 patiënten een toxische of septische shock had. Een vijfde (19%) vertoonde necrotische fasciitis. Bij de overige meldingen was sprake van een ander ziektebeeld, zoals ernstige longklachten of erysipelas. In totaal overleden 41 (17%) patiënten als gevolg van de infectie. Bij 5% van de meldingen vond de GGD-gerelateerde gevallen. Meestal waren dit besmettingen binnen het gezin. Uit de vragenlijst voor de meldingsplicht blijkt niet hoe vaak een GGD naar aanleiding van een geval profylaxe heeft verstrekt of contacten heeft behandeld. De gemiddelde leeftijd van de patiënten is 51 jaar (range 0-93 jaar, mediaan 58 jaar). Dit komt overeen met de resultaten uit de surveillance in de jaren 1993-2004. Ook toen kwam meer dan de helft van de invasieve infecties voor bij mensen van 56 jaar en ouder. Echter, het huidige percentage mensen onder de 21 jaar met een infectie is hoger, namelijk 15%. In de periode 1994-2004 was dit percentage gedaald tot 8%, al is onduidelijk of de cijfers uit de surveillance te vergelijken zijn met de huidige meldingsplicht. De seizoenstrend van GAS-infecties (zie figuur 1) lijkt niet af te wijken van de trend zoals die werd gevonden tijdens de surveillance van 1994-2003. (7)
Groep C-ziekten
Bof
Bof is meldingsplichtig om de effectiviteit van het vaccinatie-programma te monitoren. Er zijn in 2009 78 gevallen van bof gemeld. Van 72 van deze meldingen was de vaccinatiestatus bekend: 41 (56%) personen waren ongevaccineerd, merendeels (66%) mensen die vanwege geloofsovertuiging of een andere reden een kritische houding ten opzichte van vaccinaties hadden. Bij 14 bofmeldingen (18%) werd een complicatie gemeld (8 gevallen van orchitis en 6 met andere complicaties). Zeven personen werden opgenomen in het ziekenhuis. Vijftien personen kregen bof ondanks dat zij volledig gevaccineerd waren. Zij hadden een leeftijd van 9 tot 26 jaar. Bij slechts 2 van hen werden epidemiologische gerelateerde gevallen gemeld. De genotypen van 26 bij het RIVM bevestigde bofgevallen waren D6 (10) en G5 (16). Het D6-genotype was verantwoordelijk voor de 2007-2009-uitbraak van bof in met name de lage vaccinatiegraadregio’s. Het laatste geval met dit genotype werd in mei 2009 gevonden. Sinds begin december 2009 is er een bofuitbraak gaande onder studenten in Delft en Leiden. Er zijn ook bofgevallen gemeld bij studenten uit Den Haag, Utrecht, Rotterdam en Groningen, die vooralsnog epidemiologisch gerelateerd zijn aan Delft. (8) De vaccinatiegraad van de gemelde studenten met bof is erg hoog, (meer dan 80% was tenminste eenmaal gevaccineerd, ongeveer tweederde was compleet gevaccineerd (2 doses)). De bofepidemie onder studenten is naar alle waarschijnlijkheid het gevolg van een afname van de door het vaccin verkregen immuniteit in combinatie met intensief contact. Daarnaast zou het huidige circulerende wildtypebofvirus (genotype G) hierbij een rol kunnen spelen. Dit genotype bofvirus is ook in het buitenland (Verenigde Staten en Verenigd Koninkrijk) verantwoordelijk geweest voor vergelijkbare uitbraken.
Hib (haemophilus influenzae type b)-infectie
De meldingsplicht voor invasieve Hib-infectie is van belang om vaccinfalen op te sporen en te monitoren. (9) Tot 1993 was in Nederland invasieve Hib-infectie een belangrijke oorzaak van invasieve infecties bij kinderen jonger dan 6 jaar. De invoering van het vaccin tegen Hib in het RVP (Rijksvaccinatie programma) medio 1993 heeft ervoor gezorgd dat deze infecties veel minder voorkomen. Het vaccin wordt op de leeftijd van 2, 3, 4 en 11 maanden toegediend; bescherming ontstaat nadat er minstens 3 vaccinaties zijn gegeven.(10) In 2009 werden er 15 patiënten met invasieve Hib-infectie gemeld, waarvan 7 kinderen onder 5 jaar. Een van de kinderen was ongevaccineerd; de overige 6 kinderen ontvingen ieder tenminste 3 doses. Bij deze kinderen lijkt dus sprake van vaccinfalen. De meldingen deden zich verspreid over het hele jaar voor; van de 15 gemelde invasieve Hib-infecties werden 14 personen opgenomen in het ziekenhuis en zijn 2 personen overleden (beide mannen ouder dan 60 jaar). Opmerkelijk is dat er in 2009 bij het Nederlands Referentie Laboratorium Bacteriële Meningitis (NRBM) 31 patiënten met Hib-infectie zijn gemeld die voldoen aan de wettelijke meldcriteria. Dit aantal komt niet overeen met de 15 gemelde patiënten in Osiris en wijst erop dat (nog) niet alle invasieve Hib-infecties in Osiris gemeld worden. Daarnaast zijn er 5 meldingen in Osiris die niet teruggevonden kunnen worden in de NRBM (Nederlands Referentielaboratorium voor Bacteri?le Meningitis)-registratie. Mogelijk gaat het in deze gevallen niet om een Hib-infectie en vallen deze meldingen niet onder de meldingsplicht. Op basis van de gegevens in Osiris is hierover echter niet meer duidelijkheid te verkrijgen.
Hantavirusinfecties
Hantavirusinfectie is een zoönose. Hantavirussen circuleren in specifieke knaagdieren die het virus gedurende enkele maanden uitscheiden via de feces, urine en speeksel. Incidenteel wordt de mens geïnfecteerd, hoofdzakelijk door inhalatie van aerosolen van feces en urine. In Europa circuleren meerdere typen hantavirussen die bij de mens een ziektebeeld variërend van milde tot ernstige hemorragische koorts met nierinsufficiëntie kunnen veroorzaken. Hantavirusinfectie is in de Wet publieke gezondheid opgenomen om gerichte bestrijdingsmaatregelen tegen deze infectie mogelijk te maken. In 2009 zijn, verspreid door het jaar, 8 patiënten met een hantavirusinfectie gemeld in Osiris: 5 patiënten uit Twente, 1 uit Friesland, 1 uit Drenthe en 1 uit GGD regio Gelderland Midden. Het ging om 6 mannen en 2 vrouwen, variërend in de leeftijd van 24 tot en met 53 jaar. Zeven patiënten zijn in het ziekenhuis opgenomen. De symptomen waren divers: koorts, lichtgevoeligheid, braken, hoesten, spier- en gewrichtspijn en nierinsufficiëntie (1 patiënt). Vier patiënten hadden als mogelijke bron contact met muizen of muizenkeutels, 2 patiënten kwamen voor werk of voor recreatie vaak in het bos, van 2 gevallen blijft de bron onbekend.
Listeriose
Listeriose is een bacteriële infectie die asymptomatisch kan verlopen maar zich ook kan uiten in een gastro-enteritis, meningitis of sepsis. Omdat voedsel meestal de bron van besmetting is en bronopsporing vooral bij clusters aangewezen is, is listeriose in de nieuwe wet opgenomen. Vanaf 2005, voordat listeriose in de wet was opgenomen, werden infecties gemeld via de geïntensiveerde surveillance van Listeria monocytogenes. In 2007 waren er 66 patiënten met listeriose gemeld, in 2008 52 patiënten. (11) In 2009 werden er 47 meldingen van listeriose in Osiris geregistreerd. De meldingen kwamen uit alle delen van het land, met uitzondering van Zeeland en Noord-Limburg. Vijf GGD’en hadden meer dan 2 meldingen; er waren geen clusters in de meldingen. De 47 patiënten betroffen 21 mannen en 26 vrouwen, de leeftijd liep uiteen van 19 tot 86 jaar, met een gemiddelde van 68 jaar en een mediaan van 71. Van 3 patiënten is bekend dat ze zijn overleden; van 3 patiënten is dit onbekend. Aan de laboratoria wordt gevraagd om van listeriosepatiënten met meningitis of sepsis een isolaat naar het NRBM te sturen. In 2009 is dat voor 59 patiënten gedaan. Opmerkelijk is dat 23 van deze patiënten niet in Osiris gemeld zijn. Meningitis en sepsis werden het vaakst als klinisch beeld gerapporteerd (beide 14 keer), een maagdarminfectie kwam 9 keer voor, een longontsteking 5 keer, 14 keer werd een ander ziektebeeld zoals een abces in de buik, urineweginfectie of dyspnoe genoemd. 83% van alle patiënten had een onderliggend lijden zoals diabetes, chronische lever- en longziekten of kanker. Van 16 patiënten (34%) was bekend dat ze immuungecompromitteerd waren. Twee vrouwen met listeriose waren zwanger. Bij 1 vrouw is het kindje levend geboren, van de tweede persoon is dit niet bekend. Verschillende voedselproducten werden gerapporteerd als mogelijke bron van infectie: bij 30 patiënten was een vleesproduct verdacht, bij 35 patiënten een visproduct, bij 15 patiënten was kaas de mogelijke bron van infectie.
MRSA (Methicilline-resistente Staphylococcus aureus)-infectie (clusters buiten het ziekenhuis)
MRSA-infectie kan verschillende klinische ziektebeelden veroorzaken, zoals huidinfecties en invasieve infecties. Clusters van MRSA-infectie buiten het ziekenhuis of een zorginstelling zijn zeldzaam, maar komen wel degelijk voor. 12, 13 Het is noodzakelijk om bron en contacten te behandelen om uitbraken van deze infecties te stoppen. We spreken van een cluster als 2 of meer personen een MRSA-infectie hebben en er aanwijzingen zijn dat ze door dezelfde bron of door elkaar zijn besmet. MRSA-infecties die ontstaan zijn in het ziekenhuis en MRSA-kolonisatie zijn niet meldingsplichtig. In 2009 werden 10 clusters gemeld, waarbij in totaal 33 personen besmet werden. Dit waren veelal kleine familieclusters. Een drietal clusters had opvallende bronnen. Een cluster betrof een gezin waarbij de bron mogelijk in een kinderdagverblijf lag, waar 2 kinderen van het gezin naar toe gingen. Een ander cluster betrof 3 personen, die de MRSA-besmetting mogelijk opliepen via een huisartsenpraktijk. Hier werd echter geen bron gevonden. Tot slot was er een cluster van 2 personen, die in Spanje op een camping verbleven en daar beide een tatoeage lieten plaatsen. Bij de overige clusters was de bron onbekend. Naast de 10 clusters zoals hierboven beschreven werden 2 clusters gemeld welke niet bleken te voldoen aan de meldingscriteria. Hierbij was niet duidelijk of de infectie binnen of buiten het ziekenhuis was opgelopen. Deze staan niet in tabel 1, omdat deze niet meldingsplichtig zijn.
Invasieve
pneumokokkeninfectie
(bij kinderen tot en met 5 jaar)
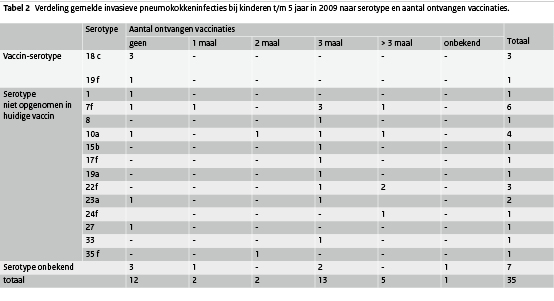
Invasieve pneumokokkenziekte is een ernstige infectieziekte die kan leiden tot levensbedreigende ziektebeelden zoals meningitis en sepsis. In 2006 is pneumokokkenvaccinatie opgenomen in het RVP. (14) Het huidige gebruikte vaccin beschermt tegen 7 van de 90 voorkomende typen (type 4, 6B, 9V, 14, 18C, 19F en 23F). Om mogelijk vaccinfalen te kunnen opsporen en een eventuele verschuiving van typen te monitoren, is invasieve pneumokokkeninfectie bij kinderen tot en met 5 jaar meldingsplichtig geworden. Van de 35 patiënten die in 2009 in Osiris gemeld zijn, waren er 28 in de leeftijdsgroep 0 - 2 jaar en 7 in de leeftijdsgroep 3 - 5 jaar (zie Tabel 2). Het ging om 16 jongens en 19 meisjes. In alle gevallen was ziekenhuisopname noodzakelijk en 2 patiënten (0 - 2 jarigen; beide volledig gevaccineerd) zijn overleden. Serotypering van de bacteriën liet een divers beeld van serotypen zien. In tabel 2 is een overzicht te zien van de verschillende serotypen en het aantal vaccinaties dat de patiënten hadden ontvangen. Voor pneumokokken geldt (net als bij invasieve Hib-infectie) dat het opmerkelijk is dat er in 2009 bij het NRBM meer patiënten met invasieve pneumokokkeninfectie werden gemeld dan er in Osiris geregistreerd staan (70 versus 35). Bij de patiënten die in Osiris bekend zijn en van wie het serotype bekend is, lijkt in geen van de gevallen sprake te zijn van vaccinfalen. De meeste pneumokokkeninfecties werden veroorzaakt door serotypen die niet opgenomen zijn in het huidige toegepaste vaccin en de kinderen die wel een infectie met een vaccinserotype opliepen waren ongevaccineerd.
Tetanus
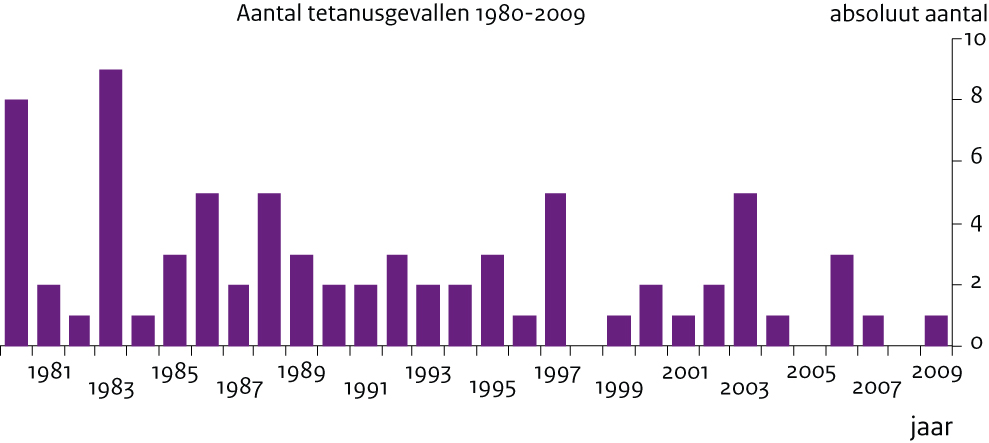
Tetanus is een ernstige infectieziekte die zonder behandeling dodelijk kan zijn. De ziekte veroorzaakt spierkrampen en kan leiden tot ernstige ademhalingsproblemen. Sinds 1957 wordt tegen tetanus gevaccineerd via het RVP. In 1999 is de wettelijke meldingsplicht van tetanus afgeschaft. Echter, om een goed beeld van de werkzaamheid van het vaccinatieprogramma te verkrijgen is tetanus nu opnieuw meldingsplichtig. (15) In de periode van 1 januari tot en met 31 december 2009 werd 1 geval van tetanus gemeld in Osiris. Het was een melding in maart 2009 van een man uit 1948 die onvolledig gevaccineerd zou zijn met DTP (Difterie, Tetanus en Poliomyelitis)-vaccinatie (2 keer). De patiënt werd opgenomen in een ziekenhuis, maar is niet overleden. Belangrijke risicofactor bij deze patiënt was dat hij beroepsmatig veel met zijn handen in de grond werkt en daarbij ook regelmatig wondjes aan zijn handen had. Voordat in Nederland tegen tetanus werd ingeënt waren er ongeveer 100 tetanusgevallen per jaar en stierven ongeveer 50 mensen aan deze ziekte. Tegenwoordig komt de ziekte in Nederland vrijwel niet meer voor. In figuur 2 wordt het (geschatte) aantal tetanusgevallen in de periode van 1980 tot 2009 weergegeven. Door ontbreken van de meldingsplicht tussen 1999 en 2008 zijn hiervoor diverse RIVM-jaarrapportages samengevoegd.
Figuur 2: Geschat aantal (absolute) tetatunsgevallen in de periode 1980-2009; gebruikte bronnen:RIVM-jaarrapportages, Osiris.
Westnijlvirusinfectie
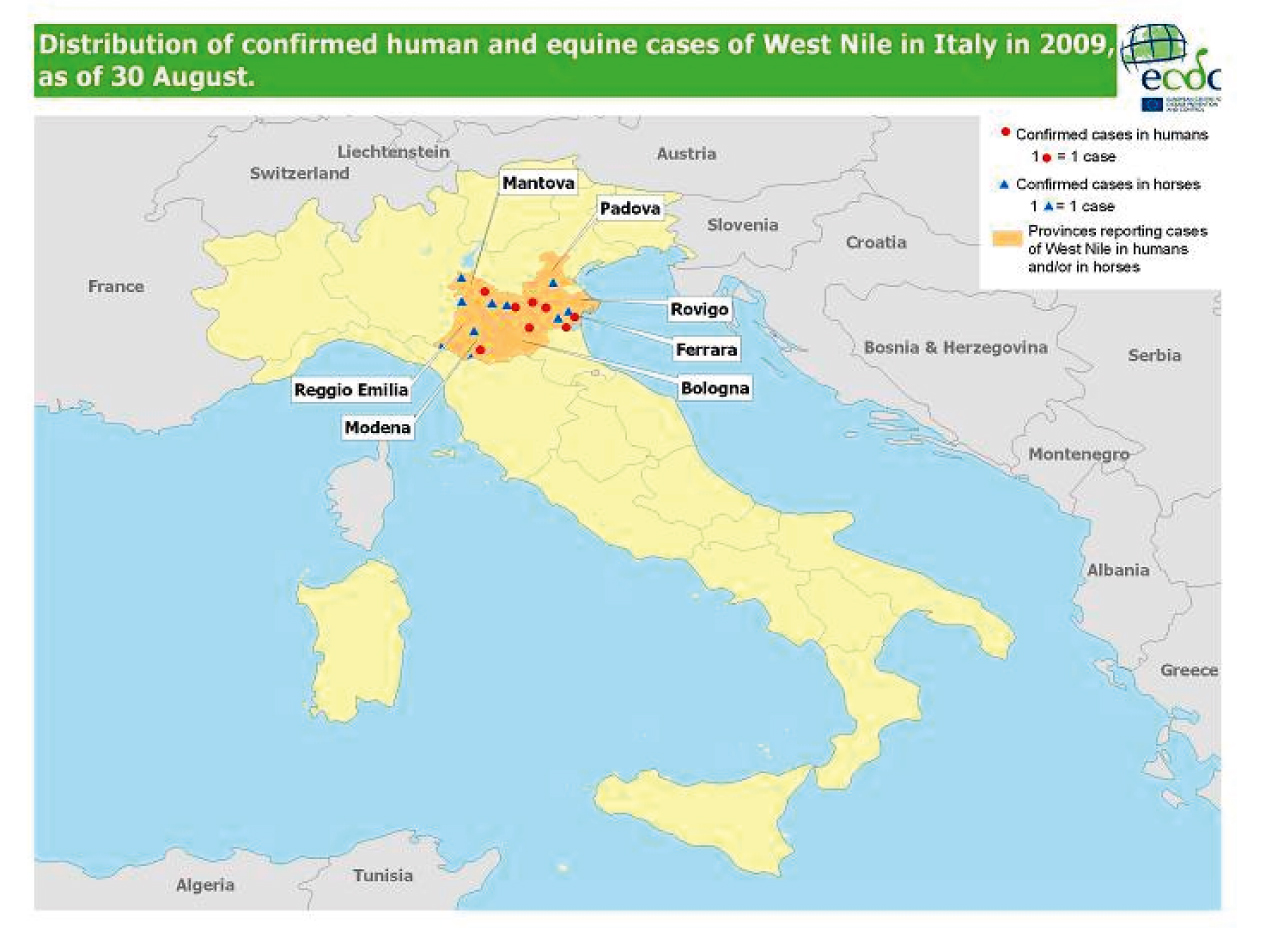
Westnijlvirus kan encefalitis en meningitis veroorzaken. In de Verenigde Staten veroorzaakte het Westnijlvirus reeds duizenden ziektegevallen en honderden sterfgevallen. In Nederland komen ongeveer 10 muggensoorten voor die in potentie het Westnijlvirus over kunnen dragen. Bij elke melding moet de GGD uitsluiten dat de ziekte in Nederland is opgelopen. (16) In 2009 werden geen Westnijlvirusinfecties gemeld. In Europa werden in 2009 incidenteel patiënten gemeld, zoals in het noorden van Italië. De patiënten waren afkomstig uit de provincies Emilia Romagna, Lombardia en Veneto. Volgens het ECDC (European Centre for Disease Prevention and Control) zijn er aanwijzingen dat de infecties zich westwaarts uitbreiden; voor het eerst werden patiënten gerapporteerd in Bologna en Modena. (figuur 3) (17, 18) Ook in Frankrijk en Hongarije werden incidentele Westnijlvirus-infecties vastgesteld.
Figuur 3: Laboratoriumbevestigde Westnijlvirusinfecties bij mensen en paarden in Noord-Italië in 2009 (tot en met 30 augustus 2009, bron ECDC).
Conclusies
De Wet publieke gezondheid is sinds 1 december 2008 van kracht. Een belangrijke verandering ten opzichte van de Infectieziektenwet is de invoering van de meldingsplicht bij tien nieuwe infectieziekten. Het CIb (Centrum Infectieziektebestrijding (onderdeel van het RIVM)) bracht hierover in 2006 een advies uit aan het ministerie van VWS (Ministerie van Volksgezondheid, Welzijn en Sport). (19)
In dit advies werd tevens een schatting gemaakt van het aantal meldingen bij deze 10 nieuwe infectieziekten. Deze schatting is weergegeven in tabel 3. Uit onze analyse blijkt dat de gemelde aantallen redelijk overeenkomen met de verwachte aantallen uit het advies. Er zijn ook enkele (gedetailleerde) kanttekeningen na een volledig jaar meldingsplicht. Voor invasieve pneumokokkenziekte, listeriose en invasieve Hib-infectie geldt dat het opmerkelijk is dat er in 2009 bij het NRBM meer patiënten zijn gemeld dan er in Osiris geregistreerd staan. Het is niet duidelijk waardoor dit komt en of dit te maken heeft met de meldingsroutine. Ook blijkt dat in de praktijk dat de meldingsplicht van clusters van MRSA-infecties buiten het ziekenhuis in sommige situaties onduidelijk is.
In 2009 werden 2 clusters gemeld die waren terug te voeren op blootstelling in een ziekenhuis. Deze staan uiteraard niet in het overzicht, omdat deze niet meldingsplichtig zijn. Bij invasieve groep A-streptokokkeninfectie is onbekend in hoeveel gevallen profylaxe werd voorgeschreven aan gezinscontacten van de patiënt. Aangezien preventieve behandeling de reden was om de meldingplicht voor GAS in te voeren, zou het zinvol zijn om dit landelijk te monitoren en te evalueren. Een belangrijke gebeurtenis in 2009 was de pandemie van het nieuwe influenzavirus A(H1N1), waar ook Nederland mee te maken kreeg. De pandemie laat zien dat de Wet publieke gezondheid goed werkt bij dergelijke gebeurtenissen: voor het eerst heeft de centrale bevoegdheid om een nationaal bestrijdingsbeleid te voeren zijn toepassing gevonden. In hoofdstuk 2 worden de ontwikkelingen van de pandemie beschreven. Het eerste jaar meldingsplicht voor de tien nieuwe infectieziekten heeft waardevolle epidemiologische informatie over de betreffende ziekten opgeleverd. Voor de ziekten waartegen wordt gevaccineerd in het RVP, zoals de bof is de meldingsplicht nuttig voor het in kaart brengen van de vaccineffectiviteit en om waar nodig aanvullende maatregelen te kunnen nemen. Voor invasieve pneumokokkenziekte, listeriose en invasieve Hib-infectie zal de meldingsplicht nog moeten verbeteren.
Auteurs
P. Bijkerk, S.M. van der Plas, N. Brienen, A.W.M. Suijkerbuijk, CIb, RIVM, Bilthoven
Correspondentie:
Literatuur
1. Rahamat-Langendoen JC, Van Vliet JA, Van Lier EA. Staat van Infectieziekten in Nederland, 2007. Rapportnr. 21021104. Bilthoven: RIVM, 2008.
2. Kemink SA, Fouchier RA, Rozendaal FW, Broekman JM (Joint meeting), Koopmans M, Osterhaus AD, et al. Een fatale infectie door aviair influenza-A(H7N7)-virus en aanpassing van het preventiebeleid. Ned Tijdschr Geneeskd. 2004 Oct 30;148(44):2190-4.
3. Vlaminckx BJ, Mascini EM, Schellekens JF. Invasieve infecties met streptokokken uit lancefield-groep A in Nederland. Ned Tijdschr Geneeskd. 2007 Jul 28;151(30):1669-73.
4. Kaan JA, Van Dijk Y, Mascini EM, Van Kessel RP (Responsible Person), Schellekens JF. Een verloskundige betrokken bij patiënten met kraamvrouwenkoorts in drie verschillende ziekenhuizen. Ned Tijdschr Geneeskd. 2008 Oct 11;152(41):2245-8.
5. Koene R. Fatale invasieve GAS vraagt om meldingsplicht. Infectieziekten Bulletin. 2002;13:266-7.
6. Mandell GL, Dolin R, Benett JE. Mandell, Douglas and Bennett’s Principles and practice of infectious dieases. Seventh Edition: Elsevier; 2010.
7. Vlaminckx BJ, Van Pelt W, Schouls LM, Van Silfhout A, Mascini EM, Elzenaar CP, et al. Long-term surveillance of invasive group A streptococcal disease in The Netherlands, 1994-2003. Clin Microbiol Infect. 2005 Mar;11(3):226-31.
8. Whelan J, Van Binnendijk R, Greenland K, Fanoy E, Khargi M, Yap K, et al. Ongoing mumps outbreak in a student population with high vaccination coverage, Netherlands, 2010. Eurosurveillance. 2010;15(17). A J, Van Binnendijk R, Greenland K, Fanoy E, Khargi M, Yap K, et al. Ongoing mumps outbreak in a student population with high vaccination coverage, Netherlands, 2010. Eurosurveillance. 2010;15(17).
9. Spanjaard L, Van den Hof S, De Melker HE, Vermeer-de Bondt PE, Van der Ende A, Rijkers GT. Toename van het aantal invasieve infecties door Haemophilus influenzae type b. Ned Tijdschr Geneeskd. 2005 Dec 3;149(49):2738-42.
10. Conyn-van Spaendonck MA, Veldhuijzen IK, Suijkerbuijk AW, Hirasing RA. Sterke daling van het aantal invasieve infecties door Haemophilus influenzae in de eerste 4 jaar na de introductie van de vaccinatie van kinderen tegen H. influenzae type b. Ned Tijdschr Geneeskd. 2000 May 27;144(22):1069-73.
11. Friesema IHM, Doorduyn Y, De Jager CM, Van der Zwaluw WK, Notermans DW, Van Heerwaarden CAM (Coördinatiepunt Assessment en Monitoring nieuwe drugs), et al. Intensieve surveillance van Listeria monocytogenes in Nederland 2008. Infectieziekten Bulletin. 2010;21:57-62.
12. Van Lier A. Uit het voetbalveld: Een cluster van PVL (Panton-Valentine leukocidine)-positieve community acquired MRSA. Infectieziekten Bulletin. 2006;17:109-11.
13. Morroy G, Renders NHM, Timen A. Een cluster van PVl-positieve community associated-MRSA rond een schoonheidsspecialiste. Infectieziekten Bulletin. 2007;18:132-3.
14. Van Oosten M, De Greeff SC, Spanjaard L, Schouls LM. Introduction of pneumococcal conjugate vaccine into the Dutch national immunisation programme. Euro Surveill. 2006;11(6): E060608 2.
15. Dolman KM, Plotz FB, Wolfs TF, Beunders JH, Van Vught AJ. Tetanus bij een jong ongevaccineerd meisje na een val op straat. Ned Tijdschr Geneeskd. 2002 Apr 6;146(14):668-71.
16. Prick JJ, Kuipers S, Kuipers HD, Vliegen JH, Van Doornum GJ. Opnieuw West-Nijl-virus in Nederland: een man met encefalitis na een reis in Canada. Ned Tijdschr Geneeskd. 2003 May 17;147(20):978-80.
17. Rizzo C, Vescio F, Declich S, Finarelli AC (alimentair consulent), Macini P, Mattivi A, et al. West Nile virus transmission with human cases in Italy, August - September 2009. Euro Surveill. 2009;14(40).
18. Barzon L, Franchin E, Squarzon L, Lavezzo E, Toppo S, Martello T, et al. Genome sequence analysis of the first human West Nile virus isolated in Italy in 2009. Euro Surveill. 2009;14(44).
19. Van Vliet JA, Timen A, Haringhuizen GB. Meldingsplicht Infectieziekten in Wet publieke gezondheid – Cib-advies aan ministerie van VWS. 2006.