R. Koene, P. Sturm In 2008 was er in de regio Nijmegen een uitbraak van Shigella sonnei op een basisschool (groep 1-2). De Shigella-uitbraak ontstond 1 dag nadat een meisje van 4 jaar terugkwam op school na een korte opname in het ziekenhuis vanwege gastro-enteritis en dehydratie. Ze was niet behandeld met antibiotica en was ontslagen uit het ziekenhuis zonder verschijnselen van diarree. Toen de GGD (Gemeentelijke Gezondheidsdienst) contact had met de ouders om hen te adviseren het kind thuis te houden, was ze al op school geweest, waar ze 1 keer ontlasting had gehad. Daarop ontwikkelden 5 van de 25 klasgenoten binnen 3 dagen klachten van diarree op basis van een Shigella-infectie. Daarnaast bleken de moeder van de indexpatiënt en een moeder van één van de geïnfecteerde klasgenoten besmet. Het was onduidelijk waar de indexpatiënt de Shigella had opgelopen. Het gezin was niet in het buitenland geweest.
De indexpatiënt en de klasgenoten met
diarree werden conform de LCI (Landelijke coördinatie infectieziektebestrijding)-richtlijn
(1) thuisgehouden totdat de feceskweken 2 keer (met een interval
van tenminste 3 dagen) negatief bleven. De eerste controlekweken
werden afgenomen na klinisch herstel. Zolang de kweken niet 2 keer
negatief waren, werden opnieuw feceskweken ingezet, tot maximaal 9
keer (bij 2 kinderen). Er werd geen behandeling met antibiotica
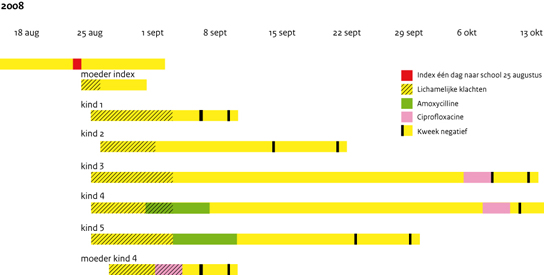
geadviseerd, behalve bij 2 patiënten (kind 4 en 5: zie figuur 1).
Bij de ene patiënt vanwege persisterende klachten, en bij de andere
patiënt om de uitscheidingsduur te verkorten omdat beide ouders
door hun werk niet konden thuis blijven. Omdat de
Shigella-stam in vitro resistent bleek voor
trimethoprim-sulfamethoxazole (TMP-SXT) , werd een
enkele dosis ciprofloxacine 40 mg/kg (equivalent van een dubbele
dosis bij volwassenen) geadviseerd. Fluoroquinolonen zijn echter
niet geregistreerd voor gebruik bij kinderen onder de 16 jaar,
omdat kraakbeenbeschadiging ten gevolge van fluoroquinolonengebruik
is gezien in dierexperimenten en dit soort bijwerkingen bij
kinderen dus niet kunnen worden uitgesloten. (2) De ouders werden
hierover geïnformeerd, waarop zij behandeling met ciprofloxacine
weigerden. Als alternatief werd bij deze 2 patiënten amoxicilline
30 mg/kg per dag in 3 doses gedurende 7 dagen geadviseerd, volgens
de toenmalige LCI-richtlijn Shigellose december 2001.
Bij 3 kinderen, inclusief de indexpatiënt, werden de feceskweken
binnen 14 dagen na het verdwijnen van de symptomen negatief, zonder
behandeling met antibiotica. Echter, bij 3 kinderen bleven de
kweken positief. De GGD (Gemeentelijke Gezondheidsdienst), ouders en de directie van de
school besloten dat de kinderen bij afwezigheid van diarree,
toestemming hadden om terug naar school te keren, in afwachting van
de kweekuitslagen. Dit onder voorwaarde dat de kinderen aparte
toiletten zouden gebruiken en dat de ouders de supervisie op het
navolgen van hygiënemaatregelen zou hebben.
Bij 1 patiëntje dat amoxicilline had gekregen (kind 5, zie figuur
1), bleef de uitscheiding aanhouden na afloop van de behandeling;
de kweken werden pas negatief 4 weken nadat de symptomen waren
verdwenen. Bij 2 patiëntjes (kind 3 en 4) waren de kweken na 5
weken nog positief, zonder dat er sprake was van een klinische
infectie. Een van deze kinderen had aanvankelijk amoxicilline
gekregen vanwege ernstige ziekteverschijnselen en was klinisch
opgeknapt na 1 dag behandeling. Het andere kind had geen
antibiotica gekregen. Omdat de kweken bij deze 2 kinderen positief
bleven, werd opnieuw ciprofloxacine aangeboden. Bij beide
patiëntjes waren de feceskweken 48 uur na therapie negatief.
Evaluatie
Deze uitbraak met Shigella sonnei ontstond 1 dag nadat
het indexpatiëntje was teruggekeerd naar school en daar 1 keer
ontlasting had gehad. De attack rate in deze uitbraak van 20%
(5/25) illustreert de bekende hoge besmettelijkheid van Shigella
met een infectieuze dosis van slechts 10 to 100 micro-organismen
(3)]. Dit onderstreept de noodzaak voor het nemen van
(werings-)maatregelen wanneer een patiënt onderdeel uitmaakt van
een gemeenschap met een lage hygiënische standaard, zoals hier bij
jonge kinderen, of wanneer een patiënt in de voedingsindustrie
werkt. Hoewel het indexpatiëntje geen diarree meer had bij
terugkeer naar school, werden 5 klasgenoten besmet.
Gegevens over concentraties van Shigella in de feces direct na een
klinische infectie zijn in de literatuur niet beschreven maar
kwantitatieve kweken hebben aangetoond dat concentraties in feces
bij long-term carriers zonder klinische infectie kunnen oplopen tot
104-108/g feces (4). Dit ondersteunt de aanbeveling om ingestelde
maatregelen pas op te heffen nadat feceskweken negatief zijn
geworden, ookal heeft de ontlasting al een normale consistentie.
De maatregelen moesten 8 weken worden aangehouden en hadden een
aantal (psycho-)sociale en economische implicaties. De ouders
konden niet naar hun werk omdat ze moesten thuisblijven om voor
hun, overigens niet zieke, kinderen te zorgen. De GGD
interviewde na afloop de ouders van de kinderen om een inschatting
te maken van de economische last en het aantal gemiste dagen op
school. Daaruit bleek dat de kinderen in totaal 79 dagen school
hadden gemist. De kinderen die wekenlang thuis waren gebleven,
werden soms ook gemeden door vriendjes. De ouders moesten gemiddeld
2,6 dagen vakantie opnemen (totaal 26 dagen).
Er zijn niet veel gegevens in de literatuur bekend over uitbraken
op scholen in ontwikkelde landen. Jonsson et al beschrijven een
grote Shigella-uitbraak in een school in Madrid onder
preschool leerlingen (3-5 jaar), die werd veroorzaakt door
transmissie van persoon tot persoon. De attack rate was 12% op de
school en 32% in de betrokken gezinnen. De uitbraak stopte zodra
controlemaatregelen (zoals het benadrukken van goede handhygiëne na
gebruik van de toiletten en het begeleiden van de jongste
leerlingen naar de toiletten door de stafleden) werden
geïntroduceerd door de gemeentelijke gezondheidsdienst. (5)
Behandeling met antibiotica
Omdat
een Shigella-infectie in veel gevallen self limiting is,
is het advies in de LCI-richtlijn om een
Shigella-infectie niet te behandelen met antibiotica
tenzij de infectie ernstig is of de klachten persisteren. (1) Dit
is in overeenstemming met het conservatieve antibioticabeleid in
Nederland dat erop gericht is resistentie te voorkomen. Tijdens
deze uitbraak werden antibiotica gebruikt bij 3 kinderen: 1 patiënt
was ernstig ziek, bij de andere patiënten werd een poging gedaan de
duur van de uitscheiding te verkorten. Het is aangetoond dat
behandeling met ampicilline, fluoroquinolonen
enTMP-SXT de duur van de symptomen kan verkorten,
evenals de duur van asymptomatische uitscheiding. (6-8) Omdat de
Shigella-stam in vitro resistent was voor TMP-SXT,
werd in dit geval behandeling met 1 dosis ciprofloxacine
geadviseerd. Ciprofloxacin wordt door de WHO (World Health Organization) ook
geadviseerd voor de behandeling van Shigella-infecties in
ontwikkelingslanden. (9) Echter omdat ciprofloxacine niet is
geregistreerd voor deze leeftijdsgroep (2) weigerden de ouders deze
behandeling.
Figuur 1 Duur van symptomen en uitscheiding van S. sonnei van indexpatiënt en contacten
Amoxicilline werd aangeboden als
alternatief in overeenstemming met destijds landelijke
richtlijnenvoor de behandeling van Shigella. Het ernstig
zieke patiëntje herstelde binnen 24 uur, maar de feceskweken van
beide patiënten bleven lang na de behandeling positief.
Beperkte literatuurgegevens tonen aan dat ondanks vergelijkbare
minimale remmende concentraties in vitro, de klinische activiteit
van amoxicilline minder is dan ampicilline (dat niet meer
beschikbaar is in Nederland). (10) Op basis van de beschikbare
informatie adviseren autoriteiten zoals de WHO en tekstboeken over
infectieziekten expliciet tegen het gebruik van amoxicilline bij de
behandeling van Shigella-infecties. Ook onze bevinding is
dat amoxicilline de duur van de uitscheiding niet verkort. In de
LCI-richtlijn Shigellose die is herzien in februari 2009 is
behandeling met amoxicilline niet meer opgenomen. (1)
Recente studies laten een goede klinische activiteit zien van
macroliden die een goed alternatief zijn voor de behandeling van
kinderen als behandeling met SXT en ampicilline niet mogelijk is.
Dit advies is nu ook opgenomen in de LCI- richtlijn. (5)
Er is tijdens de uitbraak geen behandeling met azitromycine
overwogen. De gevoeligheid van de Shigella-stammen voor
azitromycine is later alsnog bepaald. De minimaal remmende
concentratie (MRC) voor azitromycine is 16 mg/L (milligram per liter). Er zijn geen
officiële breekpunten voor gevoeligheid bekend (9) maar deze waarde
valt binnen de wildtypedistributie van Shigella dus
behandeling met azitromycine was achteraf een behandeloptie
geweest.
Uiteindelijk werd na 5 weken besloten om ciprofloxacine te
gebruiken met als doel de uitscheiding te stoppen, hoewel dit niet
wordt geadviseerd voor kinderen en al helemaal niet bij een
asymptomatische infectie. De kweken werden vrijwel onmiddellijk
negatief. Of dit het gevolg was van de behandeling of toevallig
samenviel met de behandeling kan niet met zekerheid worden
geconcludeerd op basis van onze gegevens. Het is echter eerder
vastgesteld dat fluoroquinolonen de uitscheidingsduur reduceren.
(7)
Conclusie
Deze uitbraak illustreert de hoge besmettelijkheid van Shigella en onderschrijft de aanbeveling dat kweken negatief moeten zijn voordat controlemaatregelen kunnen worden opgeheven. De resultaten van deze uitbraak en literatuurgegevens laten zien dat zonder behandeling met antibiotica de uitscheiding van Shigella zeer lang kan persisteren bij een significant aantal patiënten. Als de verwachting is dat controlemaatregelen belangrijke sociale consequenties hebben voor betrokkenen, zou behandeling met antibiotica vroeg moeten worden overwogen. Hierover zou een passage in de richtlijnen moeten worden opgenomen. Daarnaast zou de veiligheid van gebruik van fluoroquinolonen bij kinderen moeten worden onderzocht in plaats van de uitgebreide off-label toepassing van ciprofloxacine - ciprofloxacine wordt door de WHO geadviseerd voor de behandeling van Shigella-infecties in ontwikkelingslanden. (10) Amoxicicline moet niet worden gebruikt om de duur van uitscheiding van Shigella te reduceren.
Auteurs
R.P.M. Koene (1), P. Sturm (2)
- GGD Regio Nijmegen
- UMC (Universitair Medisch Centrum) St. (sint) Radboud, Nijmegen
Correspondentie
R.P.M. Koene | R.P.M.Koene@ggd-nijmegen.nl
Literatuur
- LCI/RIVM (Landelijke coördinatie infectieziektebestrijding van het rijksinstituut voor volksgezodnheid en milieu)-richtlijn Shigellose. http://www.rivm.nl/cib/infectieziekten-A-Z/infectieziekten/Shigellose/index.jsp 2009 [cited 2009 May 14];
- Gendrel D, Chalumeau M, Moulin F, Raymond J. Fluoroquinolones in paediatrics: a risk for de patient or for de community? Lancet Infect Dis 2003 Sep; 3(9):537-46.
- DuPont HL, Levine MM, Hornick RB (Robertson-Berger), Formal SB. Inoculum size in shigellosis en implications for expected mode of transmission. J Infect Dis 1989 Jun; 159(6):1126-8.
- Levine MM, DuPont HL, Khodabenelou M, Hornick RB. Long-term Shigella-carrier state. N Engl J Med 1973 May 31; 288(22):1169-71.
- Jonsson J, Carmen Álvarez-Castillo M del, Sanz JC, Ramiro R, Ballester E, Fernánez M, Echeita MA, Martínez Navarro F. Late detection of a shigellosis uitbraak in a school in madrid. Eurosurveillance 2005. Volume 10, Issue 10: http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=571
- Haltalin KC, Nelson JD (Creutzfeldt-Jakob), Ring R, III, Sladoje M, Hinton LV. Double-blind treatment study of shigellosis comparing ampicillin, sulfadiazine, en placebo. J Pediatr 1967 Jun; 70(6):970-81.
- Salam MA, Dhar U, Khan WA, Bennish ML. Renomised comparison of ciprofloxacin suspension en pivmecillinam for childhood shigellosis. Lancet 1998 Aug 15; 352(9127):522-7.
- Salam MA, Bennish ML. Antimicrobial derapy for shigellosis. Rev Infect Dis 1991 Mar; 13(Suppl 4):S332-S341.
- WHO. Guidelines for the control of shigellosis, including epidemics due to Shigella dysenteriae type 1. WHO Library Cataloguing-in-Publication Data 2005. http://whqlibdoc.who.int/publications/2005/9241592330.pdf
- Nelson JA, Haltalin KC. Amoxicillin less effective than ampicillin against Shigella in vitro en in vivo: relationship of efficacy to activity in serum. J Infect Dis 1974 Jun; 129(Suppl):S222-S227