Lepra is een chronische infectieziekte veroorzaakt door de bacterie Mycobacterium leprae. De transmissie is van mens op mens. De ziekte komt vooral tot uitdrukking in de huid en perifere zenuwen. Zenuwbeschadiging kan leiden tot wondinfecties, ulceraties en amputaties. Naast medische complicaties kent lepra ernstige sociale complicaties, zoals invaliditeit, sociale verwerping, stigma en armoede. Behandeling met een combinatie van antibiotica is mogelijk; dit wordt multidrug therapie (MDT) genoemd. Er is geen vaccin beschikbaar.
content
Auteur(s): J.H. Richardus
Infectieziekten Bulletin, jaargang 23, nummer 5, juni 2012
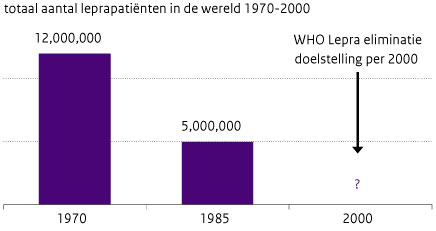
Figuur 1 Totaal aantal leprapatiënten in de wereld 1970-2000
Figuur 2 Aantal nieuwe leprapatiënten in de wereld 1985-2000
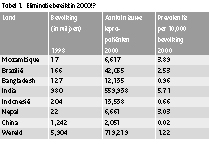
Tabel 1 Eliminatie bereikt in 2000?!
De sterke afname van het totale aantal leprapatiënten tot 1990 en het gelijk blijven van het aantal nieuwe leprapatiënten na 1990 noem ik de lepraparadox. De verklaring is dat de afname van het aantal patiënten in de eerste plaats werd bereikt door verandering van de definitie van wie lepra heeft (prevalentie). Voor 1990 was dat: ‘eens een patiënt, altijd een patiënt’. Zo bleef men levenslang geregistreerd als leprapatiënt. Na 1990 veranderde dat in: ‘een persoon met lepra die behandeling ontvangt’ en werd de prevalentie afhankelijk van de duur van behandeling, gemiddeld ongeveer één jaar. Verder werden alle mensen die niet aan deze definitie voldeden geschrapt uit de registers, en werd de behandelingsduur verkort, waardoor men minder lang als een patiënt te boek stond. De uit- en instroom van geregistreerde leprapatiënten per jaar kwam zodoende veel dichter bij elkaar te liggen en hield elkaar in evenwicht.
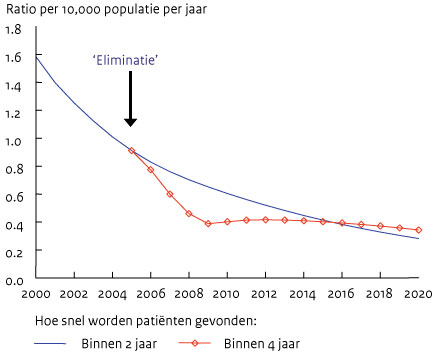
Figuur 4 Voorspelde trend tot 2020 (SIMLEP)
Deze merkwaardige gang van zaken werd veroorzaakt door een fundamentele vergissing van de WHO. De veronderstelling was dat het behandelen van alle leprapatiënten met multidrugtherapie (MDT) ertoe zou leiden dat de transmissie van de leprabacterie wordt onderbroken en dat lepra dan vanzelf zou afnemen. Het is echter zeer waarschijnlijk dat mensen die de bacterie onder de leden hebben, anderen besmetten voordat de ziekte openbaar wordt. Het gevolg is dat het aantal nieuwe gevallen van lepra vrijwel constant blijft. De transmissie van de leprabacterie gaat gewoon door, ondanks MDT (multidrugtherapie).
Om meer zicht te krijgen op hoe lepra zich verspreidt in een bevolking, de onderliggende mechanismen die daarbij een rol spelen, en wat mogelijke effecten zijn van allerlei interventies, ontwikkelen wij bij de afdeling Maatschappelijke Gezondheidszorg van Erasmus MC (Erasmus University Medical Center) al jaren mathematische simulatiemodellen van lepra. Het eerste model, dat wij SIMLEP noemde, had tot doel om vast te stellen wat de invloed zou zijn van verschillende interventies op het beloop van het aantal nieuwe gevallen in de komende 20 jaar.(1) Wij rekenden vanaf het jaar 2000, gebaseerd op de gegevens die ik in figuur 2 liet zien. SIMLEP is een relatief eenvoudig model, waarin mensen in een bevolking door een aantal fasen kunnen gaan, van vatbaar, asymptomatisch, ziek (met type ziekte: PB staat voor paucibacillary lepra, een vorm van lepra met weinig bacteriën in het lichaam, en MB (megabyte) staat voor multibacillary lepra, een vorm van lepra met veel tot zeer veel bacteriën in het lichaam) tot behandeling. In bepaalde gevallen kunnen mensen ook weer anderen besmetten. De vakjes betreffen telkens proporties van de bevolking die in een bepaalde fase kunnen zijn (figuur 3).
Met behulp van SIMLEP voorspelden wij 10 jaar geleden wat de mogelijke trend zou zijn van het aantal nieuwe gevallen van lepra over de komende 20 jaar (figuur 4).(2) In de ene berekening (blauwe lijn) gingen wij ervan uit dat het vinden van nieuwe leprapatiënten net zo intensief zou gebeuren als in de jaren van het lepra-eliminatieprogramma voor 2000. Er is in dat geval een geleidelijke afname te zien van het aantal nieuwe patiënten. In de tweede berekening (rood) gingen wij ervan uit dat na afkondiging door de WHO dat eliminatie van lepra was bereikt, regeringen veel minder aan leprabestrijding zouden gaan doen. Dit is uit te drukken in het gemiddelde aantal jaren tussen het verschijnen van de eerste ziekteverschijnselen bij patiënten en het ontvangen van behandeling. Het effect is een sterke daling van het aantal nieuwe gevallen. Dat is logisch, want er worden minder mensen opgespoord en geregistreerd. Echter, al snel zou het aantal nieuwe patiënten afvlakken en op termijn zelfs weer toenemen.
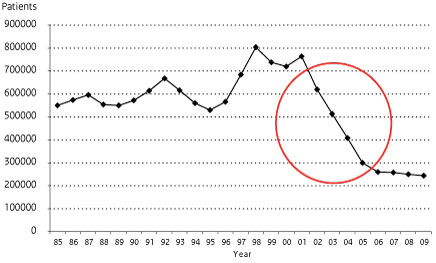
De geschiedenis heeft inmiddels aangetoond dat de tweede berekening de werkelijkheid weergeeft. Als de eerder getoonde trend van lepra wordt doorgetrokken tot 2009, zien wij een sterke daling onmiddellijk na het jaar 2000 en vervolgens een afvlakking, precies zoals ons SIMLEP-model liet zien (figuur 5). De belangrijkste reden voor de sterke daling is dat India, met zo’n 80% van alle leprapatiënten in de wereld, zijn leprabestrijding voor een belangrijk deel heeft afgebouwd na 2000. Lepra was immers geëlimineerd!
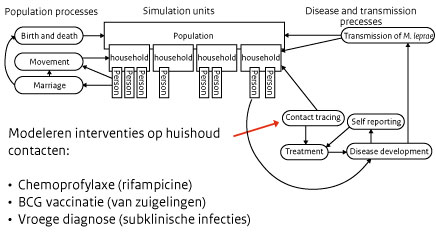
Het SIMLEP-model voldeed om algemene trends na te bootsen, maar omdat wij een grotere mate van nauwkeurigheid nastreven voor de beschrijving van transmissie tussen personen in bijvoorbeeld een gezin of dorp, hebben wij in de afgelopen jaren het SIMCOLEP-model (waarbij ‘CO’ staat voor contacten) ontwikkeld (figuur 6).(3) Dit is een microsimulatiemodel, waarbij individuele personen in een bevolking gevolgd worden, en niet alleen de bevolking als geheel. Dit model is heel complex, waarbij een bevolking is verdeeld in huishoudens waarin zich personen bevinden. Personen kunnen geboren worden en overlijden, trouwen en uit huis gaan, enzovoorts. Een persoon in dit model kan lepra krijgen en mensen in zijn onmiddellijke omgeving besmetten, maar ook toevalligerwijs op de markt of in de bus. Omdat de kans veel groter is dat iemand in de onmiddellijke omgeving van een leprapatiënt besmet wordt dan iemand buiten op straat, is het voor de hand liggend om wat de preventie betreft zich juist op de huishoudcontacten te richten. De interventies waar wij vooral belangstelling voor hebben, zijn chemoprophylaxe met rifampicine, Bacillus Calmette-Guérin(BCG)-vaccinatie en het vroegtijdig aantonen of iemand besmet is voordat er ziekteverschijnselen zijn. Bij chemoprophylaxe geven wij één tablet rifampicine, een antibioticum tegen lepra, aan contacten van nieuwe patiënten. In een groot onderzoek dat wij in Bangladesh hebben gedaan, vonden wij dat zodoende in de eerste 2 jaar meer dan de helft minder contacten lepra kregen.(4) BCG (Bacillus Calmette-Guérin) is een vaccin dat wordt gegeven tegen tuberculose. Omdat de tuberculose- en leprabacteriën verwant zijn, werkt BCG tot op zekere hoogte ook tegen lepra, zelfs beter dan tegen tuberculose zelf. Wij houden rekening met dit effect. Tenslotte is het belangrijk om aan te kunnen tonen wie besmet is met de leprabacterie. Omdat mensen met de bacterie anderen kunnen besmetten voordat zij zelf ziekteverschijnselen krijgen, is het noodzakelijk te weten wie dat zijn. In internationaal verband wordt momenteel gewerkt aan een bloedtest, die een besmetting kan aantonen. Dat is tot nu toe nog niet goed mogelijk geweest. Met zo’n test kunnen wij hopelijk een grote stap vooruit doen in de bestrijding van lepra.
Ik concludeer dat bestrijdingsbeleid gebaseerd moet zijn op wetenschappelijk inzicht en niet op ‘wishful thinking’. Inspanning en geld blijven nodig om tot de kern van het probleem te komen: methoden vinden en toepassen die de transmissie van de leprabacterie zullen onderbreken. Pas dan is echte eliminatie mogelijk!
Auteur
Correspondentie:
J.H. Richardus | j.richardus@erasmusmc.nl
Literatuur
- Meima A, Gupte MD, van Oortmarssen GJ, Habbema JD (Creutzfeldt-Jakob). SIMLEP: a simulation model for leprosy transmission and control. Int J Lepr Other Mycobact Dis 1999;67(3):215-36.
- Meima A, Smith WC, van Oortmarssen GJ, Richardus JH, Habbema JD. The future incidence of leprosy: a scenario analysis. Bull World Health Organ 2004;82(5):373-80.
- Fischer EA, De Vlas S, Meima A, Habbema D, Richardus JH. Different mechanisms for heterogeneity in leprosy susceptibility can explain disease clustering within households. PLoS (Plos One) One 2010;5(11):e14061.
- Moet FJ, Pahan D, Oskam L, Richardus JH. Effectiveness of single dose rifampicin in preventing leprosy in close contacts of patients with newly diagnosed leprosy: cluster randomised controlled trial. Bmj 2008;336(7647):761-4.
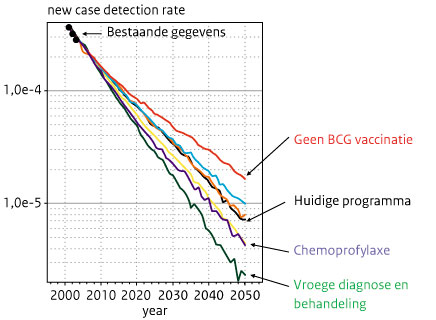
- Fischer EA, de Vlas SJ, Habbema JD, Richardus JH. The long term effect of current and new interventions on the new case detection of leprosy: a modeling study. PLoS Negl Trop Dis. 2011 Sep;5(9):e1330.